Die Klinik bietet ihren Patientinnen und Patienten modernste diagnostische Verfahren und das gesamte Behandlungsspektrum des mund-, kiefer- und gesichtschirurgischen Fachgebietes einschließlich plastisch-rekonstruktiver Operationen im Gesichtsbereich.
Näheres zu den einzelnen Bereichen erfahren Sie auf den folgenden Seiten.
Tumorchirurgie

Prinzipiell werden gutartige von bösartigen Tumoren unterschieden, die nach entsprechender Diagnosesicherung unterschiedlich behandelt werden.
Gutartige Tumore
Gutartige Tumore im Mund-, Kiefer- und Gesichtsbereich sind zumeist langsam wachsende Erscheinungen der Haut, der Schleimhaut, des Unterhautgewebes und des Knochens, die durch ihr verdrängendes Wachstum ästhetisch, aber auch funktionell störend sein können. Gutartige Tumore bilden keine Metastasen aus, können jedoch in Einzelfällen im Laufe der Zeit bösartig werden.
In jedem Fall ist die histologische Diagnosesicherung durch Probeentnahme oder vollständige Tumorentfernung unerlässlich.
Bösartige Tumore
Die Ursachen bösartiger Tumore im Mundhöhlenbereich (orales Plattenepithelkarzinom) sind häufig der Konsum von Nikotin in Form von Zigarettenrauch, vor allem in Kombination mit Alkohol. Sie zeichnen sich nicht nur durch verdrängendes, sondern auch durch zerstörendes und in Nachbarstrukturen infiltrierendes Wachstum mit Ausbildung von Metastasen, meist in Halslymphknoten, aus.
Das Behandlungskonzept baut auf eine vorangehende umfassende Diagnostik auf, die die Behandlungsmöglichkeiten je nach Befund und im Sinne unserer Patientinnen und Patienten bestmöglich kombiniert. Jeder individuelle Patientenfall wird entsprechend der aktuellen Leitlinien in unserer interdisziplinären Tumorkonferenz besprochen.
Neben chirurgischen Möglichkeiten stehen auch medikamentöse und/oder strahlentherapeutische Behandlungsansätze zur Verfügung. Vordringlich in der Behandlung eines bösartigen Tumors ist dessen komplette Entfernung und, falls nötig, eine Ausräumung von Halslymphknoten. Der dadurch entstandene Gewebedefekt kann durch geeignete lokale oder freie mikrovaskuläre Transplantate (plastisch-rekonstruktive Chirurgie) ersetzt werden. Ziel ist immer die vollständige Entfernung des bösartigen Tumors unter funktionellem Erhalt der Kiefer- und Gesichtsregion.
Im Anschluss an die stationäre Behandlung werden in regelmäßigen Intervallen langjährige ambulante Kontrollen (Tumornachsorge) durchgeführt, um eine mögliche Wiederkehr des Tumors (Rezidiv) oder das Auftreten eines Zweittumors frühzeitig zu erkennen.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für Onkologie.
Plastisch-rekonstruktive Chirurgie
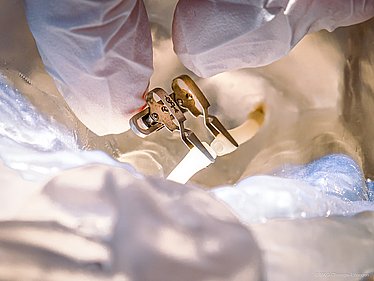
Ziel der plastisch-rekonstruktiven Chirurgie ist die möglichst komplette Wiederherstellung der Funktion und Ästhetik von traumatisch oder tumorös zerstörtem Gewebe.
Bei kleineren Defekten ist häufig die Rekonstruktion durch Verlagerung des benachbarten Gewebes, sogenannte lokale Verschiebelappenplastiken, möglich. Alternativ besteht die Möglichkeit, diese mit Fernlappenplastiken, Gewebe aus weiter entfernten Regionen, zu rekonstruieren. Vorteile dieser Techniken sind ein ähnliches Hautkolorit und eine ähnliche Hauttextur zum eigentlichen Defekt.
Überschreiten traumatisch oder tumorös bedingte Defekte eine gewisse Größe, oder liegen diese in Bereichen, die durch zuvor genannte Techniken nicht rekonstruiert werden können, besteht weiterhin die Möglichkeit, freie Weichgewebstransplantate aus anderen Körperregionen, wie zum Beispiel dem Oberarm, dem Unterarm oder dem Rücken, mit den versorgenden Blutgefäßen in den Defektbereich zu transplantieren. Um die Versorgung des jeweiligen Transplantats sicherzustellen, werden die Blutgefäße (Arterien und Venen) durch mikrochirurgische Technik zumeist an Halsgefäße an den eigenen Kreislauf angeschlossen.
Zur Rekonstruktion knöcherner Defekte stehen kombinierte Weichgewebs- und Knochentransplantate vom Wadenbein (Fibula), Schulterblatt (Scapula) oder rein knöcherne Transplantate vom Beckenknochen zur Verfügung.
Weiterhin stehen moderne Fremdmaterialien mit künstlichem oder teilweise tierischem Ursprung für die zeitweise oder definitive Rekonstruktion von Defekten zur Verfügung. Jedoch gilt der körpereigene Gewebetransfer in den meisten Fällen als bester Hart- und Weichgewebsersatz.
Kiefernekrosen
Eine Gruppe von Medikamenten kann unter gewissen Umständen zum Absterben von Kieferknochenanteilen führen. Diese Medikamentengruppe, die sogenannten Antiresorptiva, wird eigentlich zur Stärkung des Skeletts bei verschiedenen Knochenerkrankungen eingesetzt. Zu diesen Knochenerkrankungen zählen hauptsächlich die Osteoporose (Knochenschwund), das multiple Myelom (primärer Knochenkrebs) sowie Knochenmetastasen anderer Krebserkrankungen (vor allem bei Brust- und Prostatakrebs). Wirkprinzip ist dabei die Hemmung des Knochenabbaus und der beteiligten Zellen (Osteoklasten). Da der Knochenstoffwechsel im Kiefer sich von dem der anderen Knochen unterscheidet, kommt es gerade dort zur Schwächung, zum Abbau und zum Absterben des Knochens – das Krankheitsbild der sogenannten medikamenten-assoziierten Kiefernekrose. Eine weitere Ursache für die Entstehung von Kiefernekrosen ist die Langzeitfolge einer Bestrahlung im Kopf-Hals-Bereich. Hierbei kommt es langfristig zum bindegewebigen Umbau im Kieferknochen und zu einer verminderten Blutversorgung des Knochens selbst. Bei Auftreten dieses Krankheitsbildes spricht man von einer Osteoradionekrose.
Eine zusätzliche Infektion des geschwächten Knochens durch Keime der Mundhöhle ist leicht möglich. Dabei spielen frische Operationswunden zum Beispiel nach Zahnextraktionen, Verletzungen der Mundschleimhaut und aufgrund von Prothesendruckstellen eine wesentliche Rolle. Wird diese medikamenten-assoziierte Kiefernekrose sowie die infizierte Form nicht behandelt, kommt es zu ausgeprägten Schmerzen und Schwellungen sowie zu freiliegendem Knochen. Im fortgeschrittenen Stadium zeigen sich unnatürliche Verbindungsgänge durch die Mundschleimhaut bzw. aus der Mundhöhle zur äußeren Haut des Halses oder der Wange. Aus diesen sogenannten intra- und extraoralen Fisteln kann Eiter austreten, in der Folge sind spontane Kieferbrüche möglich. Die Ausbildung ausgedehnter Abszesse im gesamten Mund-, Kiefer- und Gesichtsbereich kann begünstigt werden.
Um einem weiteren Fortschreiten der Erkrankung und ausgedehnten Verlusten von Kieferabschnitten entgegenzuwirken, wird die operative Entfernung (Sequesterotomie) der betroffenen Knochenanteile durchgeführt. Ferner soll dadurch auch das Übergreifen einer Infektion auf andere Gewebe des Mund-, Kiefer- und Gesichtsbereiches verhindert werden. Die Vermeidung einer systemischen Infektion im Sinne einer Sepsis (Blutvergiftung) ist ebenfalls Ziel des Eingriffs.
Bei weit vorangeschrittenen Kiefernekrosen, unabhängig von ihrer Ursache, kann es nötig sein, betroffene Kieferareale zu entfernen. Um die Strukturen der Mundhöhle bzw. des Gesichtsbereiches wiederherzustellen, kommen sogenannte freie Gewebetransplantate zur Anwendung (plastisch-rekonstruktive Chirurgie), die mit ihren ernährenden Blutgefäßen verpflanzt werden. Hierbei erfolgt die Verpflanzung von Eigengewebe in der Regel aus der Unterarm-, Brust-, Oberschenkel-, Wadenbein- oder Rückenregion.
Diese Transplantate werden vom eigenen Körper entsprechend der zu erwartenden Defektgröße entnommen und wieder an das Kreislaufsystem, in der Regel an Blutgefäße des Halses, angeschlossen, um die weitere Durchblutung des Gewebes zu gewährleisten.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für Knochennekrosen.
Lippen-, Kiefer- und Gaumenspalten

Spaltfehlbildungen zählen zu den häufigsten angeborenen Fehlbildungen des Menschen. In Deutschland kommt ca. eines von 500-700 Babys mit einer derartigen Fehlbildung zur Welt. Sie entstehen bereits frühzeitig zwischen der sechsten und zwölften Embryonalwoche. Nach dem Ausmaß der Spaltbildung werden isolierte Lippen-, Kiefer- und Gaumenspalten (LKG-Spalten) und deren Kombinationen untereinander abgegrenzt. Sie können einseitig oder beidseitig auftreten.
Die Beratung der Eltern und Angehörigen erfolgt bereits vor Geburt des Kindes. Nach der Geburt wird ein umfassendes interdisziplinäres Behandlungskonzept durch Ärztinnen und Ärzte der Mund-, Kiefer- und Gesichtschirurgie, Kieferorthopädie, Hals-Nasen-Ohren-Heilkunde, Kinderheilkunde, Phoniatrie und Kolleginnen und Kollegen der Logopädie erstellt. Von Beginn an erfolgt die Anbindung und regelmäßige Kontrolluntersuchungen in unserer Sprechstunde für Lippen-Kiefer-Gaumenspalten. Die Mund-, Kiefer- und Gesichtschirurgische Klinik ist Teil des regionalen Zentrums für die Behandlung und Betreuung Betroffener und Angehöriger von LKG-Spalten. In der Regel erfolgt bereits im ersten Lebensjahr die chirurgische Therapie. Diese ist abhängig von der jeweiligen Spaltform und setzt sich meist durch einen initialen Lippenverschluss (Lippenplastik) und falls nötig einem Gaumenverschluss (Palatoplastik) zusammen. Folge- und Korrektureingriff finden im Kleinkind- und Jugendlichenalter statt.
Weitere Informationen finden Sie auch auf unserer Homepage des LKG-Zentrums.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer interdisziplinären Sprechstunde für Lippen-Kiefer-Gaumenspalten bei Kleinkindern, Kindern, Jugendlichen und Erwachsenen.
Kraniofaziale Chirurgie
Schädel- und Gesichtsschädelfehlbildungen zählen zu den angeborenen Fehlbildungen und treten häufig im Rahmen von komplexen Fehlbildungssyndromen auf. Diese führen regelhaft zu mehr oder minder ausgeprägten Veränderungen der Schädel- und Gesichtsform und teilweise zur unvollkommenen oder fehlenden Anlage bestimmter knöcherner und weichgewebiger Strukturen im Schädel- und Gesichtsbereich. Auch Gesichtsspalten zählen zu den Gesichtsmalformationen und entstehen durch Fusionsstörungen in der Embryonalentwicklung. Die Kraniosynostosen werden durch frühzeitigen Verschluss der Wachstumsfugen im Bereich des Schädelknochens (Schädelnähte) verursacht. Allen Fehlbildungen des Schädels und Gesichtsschädels gemeinsam sind in Abhängigkeit von ihrer Ausprägung und deren Ursache Deformitäten und funktionelle sowie ästhetische Einschränkungen im betroffenen Bereich. Erhöhter Hirndruck, eine unzureichende Schluckfunktion und Atmung sind neben einer möglichen Taubheit sowie einer möglichen Erblindung potenzielle Risiken von Fehlbildungen im Schädel- und Gesichtsschädelbereich.
Die Beratung der Eltern und Angehörigen erfolgt bereits vor Geburt des Kindes. Nach der Geburt wird in Abhängigkeit von der ursächlichen Grunderkrankung und deren Ausprägung ein umfassendes interdisziplinäres Behandlungskonzept durch Ärztinnen und Ärzte der Mund-, Kiefer- und Gesichtschirurgie, der Neurochirurgie, Kieferorthopädie, Hals-Nasen-Ohren-Heilkunde, Kinderheilkunde, Augenheilkunde und Phoniatrie erstellt. Von Beginn an erfolgt die Anbindung und regemäßige Kontrolluntersuchungen in unserer Sprechstunde für kraniofaziale Fehlbildungen. Die chirurgische Therapie erfolgt in enger interdisziplinärer Zusammenarbeit mit der Neurochirurgischen Klinik bereits im Säuglings- und Kleinkindalter. Folge- und Korrektureingriff finden im Kleinkind- und Jugendlichenalter statt.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für kraniofaziale Fehlbildungen.
Traumatologie
In der Traumatologie werden Verletzungen der Zähne, der Weichgewebe und der Knochen des Gesichtsschädels und der Kiefer behandelt. Bei Verletzungen der Zähne und des Zahnhalteapparates unterscheidet man zwischen den Verletzungen der Zahnhartsubstanz und denen des zahntragenden Knochens und des Zahnhalteapparates. Bei Letzteren kommt es oft zum teilweisen oder vollständigen Herauslösen des Zahnes aus seinem Zahnfach. Eine Versorgung von Schäden am Zahnhalteapparat erfolgt meist durch Reposition und zeitweise Schienung betroffener Zähne. Schäden an der Zahnhartsubstanz werden bis zur definitiven Versorgung zeitweise mit Kompositfüllungen versorgt oder abgesprengte Zahnfragmente, falls vorhanden, direkt wieder befestigt.
Die überwiegende Traumatologie der Mund-, Kiefer- und Gesichtsregion beinhaltet die Versorgung von Frakturen des Unterkiefers, von zentralen und lateralen Mittelgesichtsfrakturen, Weichgewebsverletzungen des Gesichtes bis hin zur Wiederherstellung von Defekten durch Knochen- und/oder Weichgewebeersatz (plastisch-rekonstruktive Chirurgie).
Die heutige Frakturversorgung strebt die übungsstabile Verschraubung der Fragmente in korrekter anatomischer Position unter Einsatz von Osteosyntheseplatten und -schrauben aus Titan an. Weichgewebsverletzungen werden unter ästhetisch-plastischen Gesichtspunkten in der Regel durch Naht versorgt.
Orbita-Chirurgie
Traumatische Verletzungen des Gesichtsschädels führen häufig zu einer Beteiligung des knöchernen Augenhöhlenrahmens und/oder der inneren knöchernen Wandungen der Augenhöhle. Isolierte Frakturen des Augenhöhlenbodens (Orbitaboden) treten bei Krafteinwirkungen auf den Augapfel und das umliegende Gewebe auf. Schwerwiegendere Traumata mit Beteiligung mehrerer knöcherner und weichgewebiger Strukturen führen zu komplexen Frakturmustern im Bereich des Gesichtsschädels mit Beteiligung des Augenhöhlenbodens oder weiterer knöcherner Strukturen der Augenhöhle.
Die Frakturversorgung erfolgt in Abhängigkeit von ihrer Lokalisation zumeist durch operative Zugänge im Bereich des Unterlids, der Bindehaut oder kombiniert über mehrere Zugänge, welche um die Augenhöhle gelegen sind. Ziel ist die Reposition der Fragmente in korrekter anatomischer Lagebeziehung. Weiterhin kommen resorbierbare Folien und bei ausgedehnten Defekten Titannetze als stabile Auflage für den Augapfel zum Einsatz. Bei traumatischen Verletzungen der knöchernen Augenhöhle und deren Inhalt kann es zu Einblutungen in die Augenhöhle mit drohender unwiederherstellbarer Schädigung für den Sehnerv mit potenzieller Erblindung kommen. Die Hämatomentlastung durch die sogenannte laterale Kanthotomie, muss umgehend erfolgen. Frakturen der Augenhöhle können stets auch mit einer Verletzung des Augapfels einhergehen. Deshalb erfolgt bei jeder Art von Verletzungen der Augenregion eine enge interdisziplinäre Zusammenarbeit mit der Augenklinik.
Septische Mund-, Kiefer- und Gesichtschirurgie
Die Mundhöhle des Menschen ist mit einem breiten Keimspektrum und verschiedenen Krankheitserregern besiedelt. Diese Keime können beispielsweise aufgrund mangelhafter Mundhygiene über eine fortgeschrittene Karies das Zahnmark (Pulpa) erreichen und dort zu einer Entzündung der Zahnwurzel führen. Eine solche Entzündung führt zum Untergang des Zahnnervs und breitet sich unbehandelt auf den umliegenden Kieferknochen aus. Ebenso kann sich auch eine Entzündung der Schleimhaut im Bereich der Zähne (Gingivitis) über den Zahnhalteapparat und somit auf den Kieferknochen ausbreiten.
Verläuft solch eine Entzündung sehr schnell und unbehandelt, kommt es durch eine immunologische Abwehrreaktion zur Zerstörung körpereigenen Gewebes und letztlich zur Eiterbildung (Abszess). Es kann zu sehr schmerzhaften lokalisierten Schwellungen bis hin zu systemischen Immun-Reaktionen mit Fieber kommen. Kleinere, lokal begrenzte Abszesse können chirurgisch ambulant in lokaler Anästhesie durch Eröffnung, Spülung und Drainage behandelt werden. Große Abszesse oder solche mit Ausbreitungstendenz werden stationär in Vollnarkose und intravenöser Antibiotikagabe versorgt.
Kieferzysten
Zysten im Kieferbereich fallen häufig als Zufallsbefund in der Rötgenbildgebung auf und gehen zumeist von Zähnen oder dem Zahnhaltapparat aus. Die häufigste Ursache für Kieferzysten sind Entzündungen an oder um die Wurzel von Zähnen (radikuläre Zyste). Neben radikulären Zysten können retiniert und verlagerte Zähne und Weisheitszähne Zysten um deren Krone ausbilden (follikuläre Zysten). Radikuläre und follikuläre Zysten zeigen ein expansives, also verdrängendes Wachstum. Eine Sonderform von Zysten stellt die Keratozyste (keratozystischer odontogener Tumor; KZOT). Diese ist durch ein lokal aggressives aber langsames Wachstum und der Ausbildung von Satellitenzellen (Tochterzysten) gekennzeichnet.
Einer zielgerichteten Therapie von Kieferzysten geht die ausführliche Diagnostik gegebenenfalls mit 3D-Bildgebung (Computertomografie und/oder Magnetresonanztomografie) voraus. Ziel der Therapie von Kieferzysten ist stets die histopathologische Diagnosesicherung. Bei radikulären Zysten ist häufig die Entfernung des entzündlich veränderten Gewebes unter Vor- und Nachbehandlung des betroffenen Zahnes ausreichend. Die Entfernung von follikulären Zysten erfolgt in der Regel mit der operativen Entfernung des ursächlichen Zahnes. Ziel bei der Entfernung von Keratozysten ist einerseits die vollständige Entfernung und andererseits die Entfernung der Tochterzysten durch Ausfräsen des benachbarten Knochens (marginale Ostektomie).
Bei ausgedehnten Befunden kann der Kieferknochen soweit ausgedünnt sein, dass bei der Entfernung großer Zysten Platten aus Titan im Bereich des geschwächten Kieferknochens eingebracht werden müssen, um eine Fraktur betroffener Kieferabschnitte zu vermeiden.
In Extremfällen kann es sogar nötig sein, Kieferabschnitte durch köpereigene Transplantate zu ersetzen. Um die Strukturen der Mundhöhle bzw. des Gesichtsbereiches wiederherzustellen, kommen sogenannte freie Gewebetransplantate zur Anwendung (plastische-rekonstruktive Chirurgie), die mit ihren ernährenden Blutgefäßen verpflanzt werden. Hierbei erfolgt die Verpflanzung von Eigengewebe in der Regel aus der Wadenbein- oder Beckenregion.
Diese Transplantate werden vom eigenen Körper entsprechend der zu erwartenden Defektgröße entnommen und wieder an das Kreislaufsystem, in der Regel an Blutgefäße des Halses, angeschlossen, um die weitere Durchblutung des Gewebes zu gewährleisten.
Kieferfehlstellungen

Fehlstellungen der Kiefer treten zumeist aufgrund eines Missverhältnisses zwischen Kiefergröße und Kieferform von Ober- und/oder Unterkiefer oder einer abweichenden Kieferstellung im Bezug zur Schädelbasis auf.
Dysgnathien treten gehäuft familiär auf. Eine eingeschränkte Kaufunktion, ein unharmonisches Gesichtsprofil, Zahnschäden, Schäden am Zahnhalteapparat, Beschwerden an den Kiefergelenken und der Kaumuskulatur sind häufig die langjährigen Folgen von Kieferfehlstellungen. Die operative Therapie zur Normalisierung des Verhältnisses der Kiefer zueinander oder der Kiefer zur Schädelbasis erfolgt zumeist in enger interdisziplinärer Zusammenarbeit zwischen der Mund-, Kiefer- und Gesichtschirurgie und der Kieferorthopädie. Die chirurgische Kieferverlagerung wird von kieferorthopädischen Vor- und Nachbehandlungen zur Ausformung der Zahnbögen begleitet.
Ziel einer jeden kombiniert kieferorthopädisch-kieferchirurgischen Therapie sind die Herstellung einer optimalen Kaufunktion, die Vermeidung von Dysgnathie bedingten Folgeschäden und nicht zuletzt eine Verbesserung und Harmonisierung der Ästhetik.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für Kieferfehlstellungen (Dysgnathien).
Kiefergelenkserkrankungen
Erkrankungen der Kiefergelenke und der Kaumuskulatur können vielfältige Ursachen haben. Oft werden Schmerzen durch Fehlfunktionen des Kiefergelenks mit seinen hochkomplexen knöchernen, muskulären, bindegewebigen und nervalen Strukturen verursacht, weshalb man das Krankheitsbild auch als craniomandibuläre Dysfunktion (CMD) bezeichnet. Stress-Situationen können Kiefergelenksbeschwerden verschlimmern oder bei langem Bestehen verursachen. Auch eine fortgeschrittene Kiefergelenksarthrose kann im Gegensatz zur CMD Ursache für Beschwerden der Kiefergelenke sein. Nicht jedes Knacken oder Abweichungen der Zahnreihen bei der Mundöffnung müssen behandelt werden. Ca. 70 Prozent der Bevölkerung weisen derartige Symptome ohne fassbare Erkrankung im Kiefergelenksbereich auf.
Folgende Symptome weisen auf eine therapiebedürftige Kiefergelenkserkrankung hin und sollten diagnostisch abgeklärt werden:
- Schmerzen in den Kiefergelenken, die in die Ohren, zur Schläfe, in den Hinterkopf, zum Hals oder in die Schultern ausstrahlen. Nicht selten treten Schmerzen auch an der Halswirbelsäule, im Bereich des Rückens und der Schultern auf.
- Kiefergelenksgeräusche (Reiben und Knacken) mit Schmerzen beim Kauen oder Sprechen.
- Rötungen und Schwellungen der Weichgewebe über den Kiefergelenken.
Neben einer ausführlichen kaufunktionellen und bildgebenden Diagnostik beschränkt sich die Behandlung meist zunächst auf eine konservative Schienentherapie. Dabei kommt zur Entspannung der Kaumuskulatur und Entlastung de Kiefergelenke unter anderem eine passgenaue dentale Kunststoffschiene zum Einsatz. Zusätzlich wird eine Schmerztherapie sowie Physiotherapie gemeinsam mit autogenem Training zur Stressreduktion empfohlen.
Wenn konservative Maßnahmen keinen Behandlungserfolg erbringen, sind minimalinvasive Maßnahmen durch Kiefergelenkspülungen bis hin zu offenen chirurgischen Maßnahmen am Kiefergelenk möglich.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für Kiefergelenkserkrankungen.
Dento-alveoläre Chirurgie
Chirurgischer Zahnerhalt
Durch Karies oder Parodontitis hervorgerufene Zahnerkrankungen können zu schmerzhaften Entzündungen im Bereich der Wurzelspitze führen. Die initiale Therapie besteht bei erhaltungswürdigen Zähnen zumeist aus einer Wurzelkanalbehandlung durch den Zahnarzt. Sollte diese Maßnahme nicht zur Ausheilung der Entzündung und zum Abklingen der Symptome führen, sind komplexere zahnerhaltende Maßnahmen in Form eines ambulanten chirurgischen Eingriffs nötig. Hierunter zählt die Wurzelspitzenresektion. Hierbei wird die Schleimhaut über der Wurzelspitze des entzündeten Zahns geöffnet, dessen Wurzelspitze durch den Knochen hindurch abgetrennt, das entzündete Gewebe entfernt und der Wurzelstumpf mittels Füllung verschlossen. Abschließend wird die eröffnete Schleimhaut durch Naht verschlossen. Bei diesen ambulanten operativen Eingriffen sorgt ein Operationsmikroskop für ein besonders hohes Maß an Präzision.
Operative Zahnentfernungen
Mangelnde Mundhygiene kann zu kariösem Befall, weitreichendem Verlust von Zahnhartsubstanz und lokalen bis hin zu ausgedehnten Entzündungen im Bereich der Wurzelspitze und des Kieferknochens führen. Auch bei fortgeschrittenen Entzündungen und einem altersbedingten Rückgang im Bereich des Zahnhalteapparates kann es zu Zahnlockerungen kommen. Sind hierdurch geschädigte Zähne weder konservativ noch prothetisch erhaltenswert, ist eine operative Zahnentfernung nötig. Diese wird in der Regel in Lokalanästhesie im Rahmen eines ambulanten Eingriffs durchgeführt. Sind sehr viele Zähne betroffen oder spricht der Allgemeinzustand unserer Patientinnen und Patienten gegen eine ambulante Operation, erfolgt die Zahnentfernung im Rahmen eines stationären Aufenthalts in Vollnarkose.
Operative Entfernung von retinierten und verlagerten Zähnen und Weisheitszähnen
Retentionen und Verlagerungen von Zähnen und Weisheitszähnen im Kiefer haben verschiedene Ursachen. Zahnfehlstellungen, Zahndurchbruchsstörungen, ein unzureichendes Platzangebot im Kiefer oder quer im Kiefer liegende Weisheitszähne sind hierbei zumeist ursächlich für Zahnretentionen und -verlagerungen. Die Risiken beim Verbleib von retinierten und verlagerten Zähnen sind vielfältig. So kann ein retinierter Zahn die Bildung von Kieferzysten begünstigen, Nachbarzähne schädigen oder eine Sollbruchstelle im Kiefer ausbilden. Ist eine Entfernung des retinierten oder verlagerten Zahnes oder Weisheitszahne notwendig, erfolgt zunächst die ausführliche klinische und radiologische Diagnostik mittels Röntgen-Bildgebung. Die Schleimhaut wird im Rahmen des Eingriffs über dem retinierten oder verlagerten Zahn geöffnet, der Zahn mittels chirurgischen Fräsen im Knochen freigelegt und mit entsprechendem Extraktionsinstrumentarium entfernt. Gegebenenfalls ist eine Teilung des Zahnes zur komplikationslosen Entfernung nötig. Abschließend wird die eröffnete Schleimhaut durch Naht verschlossen. Sind einzelne Zähne betroffen, erfolgt der Eingriff in der Regel in Lokalanästhesie im Rahmen eines ambulanten Eingriffs. Besteht eine schwierige anatomische Lage des retinierten oder verlagerten Zahnes zu Gefäßen und Nerven oder spricht der Allgemeinzustand unserer Patientinnen und Patienten gegen eine ambulante Operation, erfolgt die Zahnentfernung im Rahmen eines stationären Aufenthalts in Vollnarkose.
Dentale Implantologie und präimplantologische Chirurgie

Die Verankerung künstlicher Zahnwurzeln (dentale Implantate) im Kieferknochen ermöglicht den Erhalt und die Wiederherstellung der Kaufunktion und Ästhetik. Dentale Implantate bestehen aus körperverträglichem Reintitan oder sind mit einer Titanlegierung überzogen. Zahnwurzelimplantate ermöglichen die Fixierung eines festen Zahnersatzes, wenn es keine oder nur unzureichende Möglichkeiten einer Stabilisierung auf dem verbleibendem Restzahnbestand gibt. Brückenkonstruktionen können sowohl Zähne als auch Implantate miteinbeziehen, wodurch sich das Spektrum prothetischer Versorgungsmöglichkeiten vergrößert. Die Implantate heilen in der Regel nach zwei bis sechs Monaten ein.
Grundsätzlich erfolgt die Implantation in Lokalanästhesie in einem ambulanten Eingriff. Eine Freilegung und anschließende prothetische Versorgung sind nach abgeschlossener Einheilung möglich.
Besteht eine längere Zahnlosigkeit mit Rückgang des Knochens kann vorab der Einsatz von künstlichem oder teilweise tierischem Knochenersatzmaterial, welches in den Kieferknochen verpflanzt wird, nötig sein. Besteht eine ausgeprägte Kieferatrophie (Rückbildung der Kieferknochen) oder Knochenverlust aufgrund einer Tumorerkrankung im Kopf-Hals-Bereich oder aufgrund von traumatischen Folgen, kann der umfängliche Aufbau von Kieferknochen durch Entnahme von Beckenknochen vor der geplanten Implantation nötig sein. Diese größeren Knochenaufbauten werden im Rahmen eines stationären Aufenthalts in Vollnarkose durchgeführt.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für Implantate.
Mundschleimhauterkrankungen und -veränderungen
Die Gründe für Mundschleimhauterkrankungen und -veränderungen sind vielseitig. Neben physikalisch-chemischen Reizungen durch Hitzeeinwirkung sind mechanische Irritationen durch insuffizienten Prothesensitz oder habituelles Beißen und Kauen der Mundschleimhaut Ursache für sichtbare Veränderungen der Mundschleimhaut. Auch systemische Grunderkrankungen und infektiöse Erkrankungen, wie der Befall mit Pilzen oder Viren, können Veränderungen der Mundschleimhaut verursachen. Der Einfluss von Nikotin und Alkohol, vor allem in Kombination, ist unstrittig bekannt für die Entstehung von weißlichen, nicht abwischbaren Schleimhautveränderungen, den sogenannten Leukoplakien. Hierbei handelt es sich um lokalisierte Verhornungsstörungen der Mundschleimhaut. Sind atypische Veränderungen, sogenannte Dysplasien in der Gewebearchitektur vorhanden, besteht das Risiko einer Entartung und die Entstehung eines bösartigen Tumors der Mundhöhle.
Das Behandlungskonzept baut auf eine vorangehende umfassende Diagnostik auf, die die Behandlungsmöglichkeiten je nach Befund und im Sinne unserer Patientinnen und Patienten bestmöglich kombiniert. Neben der engmaschigen Kontrolle unter Ausschaltung möglicher Risikofaktoren sowie der medikamentösen Therapie, stehen chirurgische Konzepte wie die Probeentnahme oder die vollständige Entfernung der Mundschleimhautveränderung zur Verfügung. Nach Abschluss der Diagnostik und Therapie werden langjährige ambulante Kontrollen durchgeführt, um die Entstehung weiterer Mundschleimhautveränderungen oder das Auftreten eines bösartigen Mundhöhlentumors frühzeitig zu erkennen.
Gerne informieren und beraten wir unsere Patientinnen und Patienten in unserer Sprechstunde für Mundschleimhautveränderungen.
Modernste Therapien bei Kopf-Hals-Tumoren
Mit dem Laden des Videos erklären Sie sich einverstanden, dass Ihre Daten an YouTube übermittelt werden und Sie die Datenschutzerklärung gelesen haben.
In den Videos des DZI erhalten unsere Patientinnen und Patienten sowie weitere Interessierte einen umfassenderen Einblick in die Therapie von Kopf-Hals-Tumoren am Uniklinikum Erlangen.




